日本人の平均睡眠時間は7時間前後ですが、3~4時間の睡眠で大丈夫な「ショートスリーパー」もいれば、10時間以上の睡眠が必要な「ロングスリーパー」もいるように、必要な睡眠時間は人によって大きく異なります。また、年齢によっても睡眠状態は変化し、加齢とともに眠りが浅くなり、必要な睡眠時間は少しずつ短くなります。
不眠症
insomnia
不眠症
不眠症は、夜間に十分な睡眠がとれず、日中の眠気や倦怠感などの体調不良を生じる状態です。睡眠不足が続くと記憶力、集中力が低下したり意欲が出なくなったりして、仕事や勉強など日常生活にさまざまな支障をきたすため、早期に適切な治療を行うことが大切です。
不眠症とは
不眠症は、睡眠障害(睡眠に関連する病気)の中でも最も多い症状で、眠りたいという意思があるにもかかわらず、思うように眠れず、質の良い睡眠をとることができない状態です。
「人間は人生の1/3を睡眠に費やす」と言われるように、睡眠は、「疲労回復」「記憶の定着」「免疫力の強化」など、心身の健康の保持・増進に欠かせないものです。誰でも心配事がある時や生活のリズムが乱れた時など一時的に眠れなくなることはありますが、夜間の不眠が続き、日中に眠気や倦怠感などを生じて日常生活に支障をきたす場合には不眠症の可能性があります。
不眠症は日本人に多い病気であり、日本人の約1割の人が不眠症であると言われています。
厚生労働省の調査*1では、平均睡眠時間が6時間未満の人の割合が約4割を占めており、「夜中に度々目が覚める」「日中に強い眠気を感じる」など、睡眠の質に問題があると回答している方も多いのが現状です。もはや日本人の国民病とも言える不眠症は、男性に比べ女性に多く発症する傾向があり、年齢とともに発症数が増加します。小児や青年期の発症は稀ですが、20~30代以降で徐々に患者数が増加し、65歳になると半数以上の方に不眠症状が認められます。
不眠や不眠によって引き起こされる不調を放置していると、仕事や勉強などの日常生活に深刻な影響を及ぼすだけでなく、生活習慣病やうつ病など、こころの病を発症するリスクも高くなります。また、症状が長引くうちに「今日も眠れないかも」という不安や緊張が強くなり、眠ろうと努力すればするほど眠れなくなるという悪循環に陥ってしまうため(睡眠恐怖)、不眠が慢性化する前に適切な治療を受けることが大切です。
不眠症のセルフチェック
以下のような症状にお困りの場合は不眠症の可能性があります。早期にご相談ください。
- 布団に入ってからなかなか寝付けない
- 夜中に度々目が覚める
- 起きる予定の時間よりもかなり早く目が覚めてしまう
- 眠りが浅く、ぐっすり眠れた感じがしない
- 日中強い眠気がある
- 目覚めた時に憂鬱な気分になる
- 日中に気持ちが落ち込んだりイライラしたりする
- 注意力や集中力、記憶力が低下してきた
- 疲れやすく、やる気が出ない
- 頭痛や肩こり、胃痛など、身体に不調がある
- 「今夜も眠れないかもしれない」と不安になる
不眠症の原因
人間の脳には、起きている状態を保つための「覚醒システム」と、眠らせようとする「睡眠システム」が備わっており、2つのシステムが電池のスイッチのように切り替わることで睡眠と覚醒の状態をコントロールしています。この2つのシステムがバランス良く働いていればぐっすり眠ることができますが、何らかの原因で脳の覚醒スイッチが優勢になってしまうと睡眠がとりにくくなり、不眠症状に悩まされるようになります。
不眠症を引き起こす原因には以下のようなものがあります。
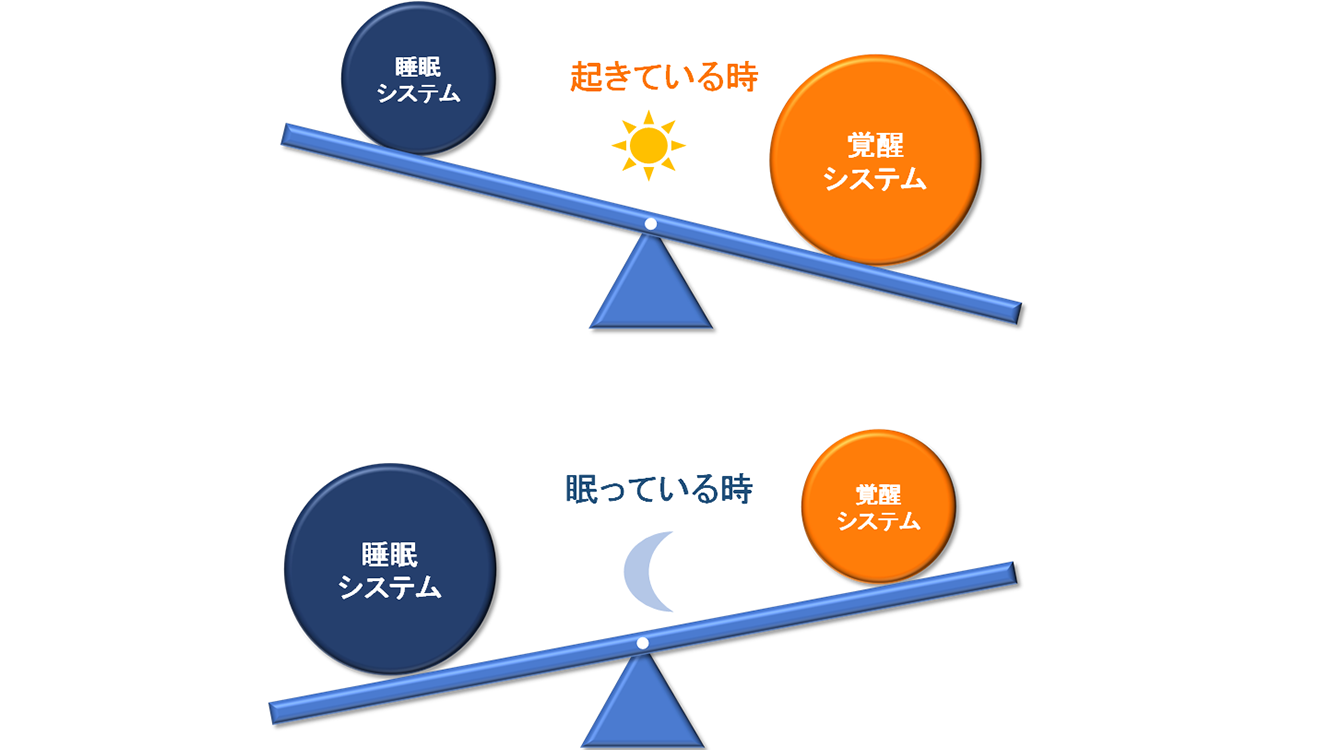
(図)睡眠と覚醒のバランス
- 強いストレス
仕事上の失敗、人間関係のトラブル、親しい人の死など、精神的に何らかの強いストレスを受けることで眠れなくなることがあります。特に神経質な人や生真面目な性格の方はストレスを感じやすく、不眠症になりやすい傾向があります。
- こころの病気
うつ病をはじめとするこころの病気の多くは不眠を伴います。慢性的な不眠症の1/3~半数程度はうつ病など何らかの精神疾患を患っているという報告もあります。不眠症状に加えて、気持ちの落ち込みや憂鬱、やる気が起きないなどの症状を伴う場合にはうつ病の可能性が考えられます。
- 身体の病気や外傷
痛み、痺れ、痒み、圧迫感、息苦しさなど、身体疾患による症状が原因で眠りを妨げられてしまう場合があります。夜間の喘息発作や頻尿、湿疹や蕁麻疹などの皮膚の痒み、関節リウマチによる痛み、花粉症などのアレルギー症状、ケガの痛みなど、不眠を引き起こす疾患はたくさんあり、症状の改善には原因となる病気の治療が必須です。
- 薬物または刺激物
抗がん剤、降圧剤、甲状腺製剤、副腎皮質ステロイド、気管支拡張薬など、病気の治療のために使用する薬の副作用によって不眠を生じることがあります。
また、タバコ(ニコチン)やアルコール、カフェインといった嗜好品に含まれる成分も不眠を引き起こすことが知られています。ニコチンやカフェインは、中枢神経系に刺激を与えて覚醒を促す作用があります。コーヒーやお茶に多く含まれるカフェインには、利尿作用もあり、夜間の尿意で頻繁に目が覚める原因になります。アルコールは寝つきこそ良くなるものの夜中に目が覚めやすくなり、睡眠の質を低下させることが知られています。
- 生活リズムの崩れ
入学や就職、引っ越し、海外渡航による時差など、生活環境の変化によって睡眠のリズムが崩れ、不眠を生じることがあります。また、シフト勤務や昼夜逆転の生活スタイルは睡眠の時間が不規則になり、眠る機会が妨げられやすくなります。その他、昼寝のし過ぎや日中の活動量が著しく減った場合なども眠気が起こりにくくなります。
- 眠りを妨げる睡眠環境
周囲の騒音や光、温度や湿度(暑すぎる、寒すぎるなど)によって眠りにくくなることがあります。
さらに近年、特に若い年齢層では、寝る前のスマートフォン操作によって眠りが妨げられてしまうケースが急増しています。
不眠症の種類と症状
不眠症の症状は、大きく分けて以下の4つのタイプに分けられます。
単独の場合もあれば、複数のタイプが組み合わさっている場合もあります。
- 入眠障害
寝つきが悪く、眠るまでに30分~1時間以上かかるタイプです。ただし、一度寝つくと朝まで眠れることが多いです。不眠症の中でも最も多いタイプであり、心配事や精神的なストレスなどがある時に起こりやすいのが特徴です。
- 中途覚醒
寝つきは良いものの、寝ている途中にトイレなどで起きてしまうとその後眠れなくなってしまうタイプです。よく寝たという熟眠感が得られないのが特徴です。
- 早朝覚醒
寝つきは良く、すぐに眠れるものの、起床予定の時間よりもかなり早く目が覚め、そのまま眠れなくなるタイプです。うつ病の患者さんや高齢者に多く見られるのが特徴です。
- 熟眠障害
十分な睡眠時間をとっているにもかかわらず、眠りが浅く、朝目覚めた時に良く寝たという熟睡感が乏しいタイプです。高齢者や神経質な方に多く見られるのが特徴です。
不眠症の検査・診断
問診時には、患者さんから詳しい不眠の症状や発症時期、健康状態、ストレスとなる出来事の有無などを詳しくお伺いします。
「夜間の不眠が週に3日以上続いている」「日中に身体やこころに不調を感じ、生活の質が低下している」という2点が診断のポイントであり、両方の条件を満たす場合に不眠症と診断します。また、発症から3か月未満の場合を「短期不眠症」、3か月以上続いている場合を「慢性不眠症」と分類します。
ただし、問診の結果、睡眠時無呼吸症候群(SAS)*2など、不眠症以外の睡眠障害の可能性が疑われる場合は、必要に応じて以下のような検査を行います。
*2寝ている時に呼吸が止まり、大きないびきを繰り返す疾患。しばしば睡眠が妨げられることで睡眠不足に陥り、日中の眠気や倦怠感を引き起こすことが知られている。
終夜睡眠ポリグラフ検査(PSG)
脳波や呼吸の状態、心電図、いびき、酸素飽和度、脚の動き、寝返りなどを測るセンサーを装着することで、夜間の睡眠の状態を調べる検査です。閉塞性睡眠時無呼吸症のほか、睡眠関連運動障害*3や睡眠時随伴症*4などの診断が可能です。
検査は入院(1泊)が必要であり、検査が必要な場合には提携病院への紹介を行います。
*3 睡眠中もしくは睡眠前後に生じる単純で情動的な身体の動き。むずむず脚症候群(RLS)や周期性四肢運動障害(PLMD)などがあり、しばしば入眠困難や中途覚醒などを生じて不眠の原因になる。
*4歯ぎしり、悪夢、寝ぼけなど睡眠中に起こる異常な行動。眠りが浅くなり、中途覚醒の原因になる。
睡眠潜時反復検査(MSLT)
日中の眠気を測定する検査です。2時間ごと(9時、11時、13時、15時、17時)にそれぞれ20分程度睡眠をとって寝付くまでの時間を計測し、眠気の強さを判定する検査です。
通常、PSG検査の翌朝に行うことが多く、検査が必要な場合にはPSG検査と併せて提携病院への紹介を行います。
不眠症の治療
不眠症の治療は「睡眠衛生指導」「薬物療法」「非薬物療法」の3つの方法があります。
薬剤を使った治療が主流になりますが、不眠を根本的に改善するには、自身の睡眠環境や生活習慣を見直し、不眠を引き起こす原因を取り除くことが必要不可欠です。
また、何らかの疾患によって不眠を生じている場合には原因疾患を治すための治療が必要です。
睡眠衛生指導(睡眠環境・習慣の見直し)
質の良い睡眠をとるため生活習慣を見直し、以下のような対策を行います。
- 起床時間を一定にする
睡眠と覚醒のリズムを調整するメラトニンは、起床して太陽の光を浴びるとリセットされ、その14時間後から再度分泌されると、自然に眠くなるようになっています。この体内時計のリズムに合わせると質の良い睡眠がとりやすくなります。
あまり眠れなかった日も決まった時刻に起床して活動的に過ごすことを心がけましょう。日中、強い眠気を感じる時は午後3時前までに短時間の昼寝(30分以内)をとるようにしましょう。
- 寝室環境を整える
寝室の温度や湿度は高すぎても低すぎても睡眠の質が低下します。夏場や冬場はエアコンを上手に使用して、心地よいと感じる状態(室温20℃前後、湿度40~70%が目安)を保ちましょう。
また、明るさや音への対策も必要です。寝室は不安を感じない程度に照明を落とし、テレビの音などはしっかり遮断しましょう。液晶画面から放射されるブルーライトはメラトニンの分泌を抑制し、寝つきが悪くなったり、眠りが浅くなったりする原因になります。就寝1時間前からはスマートフォンやパソコンなどの操作は控えましょう。
- 規則正しい食生活を心がける
規則正しい食事を心がけましょう。空腹のまま眠ると睡眠が妨げられてしまいます。また、夕食が遅くなる時は脂っこいものや胃もたれする食べ物は避け、量も控えめに抑えましょう。
就寝前に水分を多く摂ると、夜中のトイレの回数が増える原因になるため注意が必要です。
- カフェイン、アルコール、タバコ(ニコチン)を控える
就寝の4時間前からは、カフェインの摂取を控え、そば茶や麦茶、ルイボスティーなどのノンカフェイン飲料に置き換えましょう。不眠を解消するための寝酒はかえって不眠症状を悪化させるため、絶対にやめましょう。タバコも神経を刺激する作用があるため、控えることが大切です。
- 適度な運動を習慣にする
適度な運動による疲労感は心地よい眠りに繋がります。ただし、激しい運動は交感神経を興奮させてしまい寝つきが悪くなる原因になるため、ウォーキングやジョギングなどの軽く汗ばむ程度の有酸素運動を週3回以上行いましょう。
- ぬるめのお風呂に浸かる
人間は、体の深部体温が下がる時に最も眠りやすくなります。
夕食後~就寝1時間前にぬるめのお風呂(38~40℃)にゆっくり浸かるようにしましょう。交感神経を刺激することなく深部体温が上がり、入浴後、徐々に熱が奪われ体温が下がってくると寝つきが良くなります。
- ストレスを溜めない
日中の悩み事を寝室に持ち込まないようにしましょう。ストレスの発散には、スポーツや音楽、読書など自分に合った趣味を行うことがおすすめです。好きなことをする時間を積極的に持つことで気分がリフレッシュし、ストレスを解消することができます。
- 睡眠時間だけに捉われない
睡眠時間には個人差があります。重要なのは「何時間寝たか」ではなく、日中の眠気が出ないということです。「必ず何時間寝なければいけない」といった思い込みを持つのは止めましょう。睡眠に対する意識が強くなりすぎると不安や緊張が増大し、焦れば焦るほどかえって目が冴えて眠れなくなります。眠れない時は一度布団から出て、眠くなったら寝ようと割り切ることも大切です。
薬物療法
上記のような睡眠習慣を改善しても不眠が続く時は、薬物療法を併行して行います。
睡眠薬は、「眠剤」「睡眠導入剤」などとも呼ばれ、睡眠時の緊張や不安を取り除き、寝つきを良くする作用があります。不眠症状が強い時は薬をしっかり使って症状を改善し、効果が現れてきたら少しずつ薬の量を調整し、最終的には薬なしで眠れる状態を目指します。
睡眠薬の使用については、依存性や副作用を心配される方もいらっしゃいますが、現在処方されている薬は安全性も高く、適切に使用すれば大きな問題はありません。ただし、それぞれの薬には特徴があり、患者さんの症状や体質に合わせて使い分けていく必要があるため、医師や薬剤師の指示に従い、正しく使用していただくことが大切です。
メラトニン受容体作動薬
- 作用機序
体内時計のリズムを司る睡眠ホルモン「メラトニン」に働きかけることで睡眠を促す薬です。
おもに中途覚醒、早朝覚醒、熟眠障害に使用します。
- おもな薬剤名
ラメルテオン(ロゼレム®)
- 副作用
自然な眠気を強くする薬であり、依存性がないのがメリットです。ただし、薬の効果には個人差があり、薬の効果が出るまでに時間がかかったり、翌朝に眠気が残ってしまったりすることがあります。
オレキシン受容体拮抗薬
- 作用機序
脳内には、覚醒(起きている状態)を維持するためのオレキシンという脳内物質があり、このオレキシンの働きを弱めることで睡眠を促す作用があります。
中途覚醒、早朝覚醒、熟眠障害に使用します。
- おもな薬剤名
スボレキサント(ベルソムラ®)、レンボレキサント(デエビゴ®)
- 副作用
自然な眠気を強くする薬であり、依存性がないのがメリットですが、眠気が翌朝に残ることがあります。
GABA受容体作動薬(ベンゾジアゼピン系)
- 作用機序
脳の興奮を抑える神経物質である「GABA(γアミノ酪酸)」の働きを促し、脳の活動を休ませることで眠りを促します。薬の種類によって効果の現れる時間や持続時間は異なり、患者さんの不眠の状態によって使い分けます。
- おもな薬剤名
- 長短時間型:ゾルピデム(マイスリー®)、エスゾピクロン(ルネスタ®)など
- 短時間型:ブロチゾラム(レンドルミン®)など
- 中間型:ニトラゼパム(ベンザリン®)、フルニトラゼパム(サイレース®)など
- 長時間型:クアゼパム(ドラール®)など
- 副作用
ベンゾジアゼピン系は、眠気、筋弛緩作用、一過性の認知機能低下、依存、耐性、離脱といった副作用があります。作用時間が長いタイプは眠気が翌朝まで残りやすく、これを持ち越し効果と言います。また、筋弛緩作用によってふらつきを起こし、転倒などを起こす可能性もあります。作用時間が短い薬剤は急激に作用するため、依存や離脱といった副作用が強く出ることがあります。
非薬物療法
慢性不眠症の場合には、薬物療法に併せて以下のような方法を取り入れます。
睡眠薬の減量や断薬、再発を予防する効果が期待でき、薬物療法と併用することで、治療の成功率が高くなると言われています。
- 睡眠日誌を付ける
朝、起床後に、昨晩の入床時刻、寝付くまでの時間、夜中に目が覚めた回数や再入眠までの時間、起床時刻、体調などの記録を付けます。
慢性不眠症の方は、実際の睡眠時間と、眠れたと自覚する時間が一致せず、短いと感じることが多いと言われています(睡眠状態誤認)。睡眠の詳しい記録をとり、ご自身の睡眠状態を客観的に分析していくことで、睡眠に対する過度な思い込みなどに気付くことができ、治療目標の設定や治療効果の測定にも役立ちます。
- 認知行動療法
認知行動療法とは、ストレスを抱えやすい物事の考え方や捉え方(認知)を修正して、症状を改善する方法です。不眠に対する認知行動療法は「睡眠スケジュール法」と呼ばれ、以下のような方法を組み合わせて行います。
1. 刺激制御法
寝室で眠れない体験を繰り返していると「寝室では目が覚めてしまう」という誤った認知をするようになります。寝室は睡眠以外に使わない、寝付けない時は寝床から出て別の部屋に行き、眠くなったら戻ると決め、繰り返し実践することで「寝室では眠れる」という認知に変えていきます。
2. 睡眠制御法
長く眠ろうとして寝床にいる時間が長くなると、かえって睡眠の質が悪くなるため、寝床にいる時間(平均睡眠時間+30分)を制限することで睡眠の質を改善します。
- 漸進的筋弛緩法(ぜんしんてききんしかんほう)
眠れない状態が続くと、心身は緊張してこわばり、ますます寝付きにくくなります。
漸進的筋弛緩法は、緊張している筋肉を意識的に緩め、身体から精神の状態に働きかけることで眠りやすくする方法です。身体に一旦力を入れた状態から脱力していくことで身体にリラックスしている状態を覚えさせ、緊張や不安を和らげます。
- 自律訓練法
リラックス状態を作り出すため自分で暗示をかける方法です。腹式呼吸を行い、息を吐く時間を長く意識します。次に「手足が重たい」「手足が温かい」「心臓が静かに脈打っている」「楽に呼吸ができる」「お腹が温かい」「額が涼しい」と順番にイメージして体感していくことで、徐々に気持ちが落ち着き、寝つきやすくなります。
よくある質問
重要なのは、「何時間眠ったか」ではなく「日中に不調を生じるかどうか」であり、睡眠時間が平均より短くても日中の仕事や学校のパフォーマンスに影響がなければ問題はありません。
むしろ睡眠時間を強く意識すると心身が緊張して不眠を招くケースもあるため、睡眠時間だけにこだわり過ぎないことも大切です。
院長からのひと言
良質な睡眠をとることは健康に生活するためにとても大切です。眠れなくなる原因はさまざまで、仕事や家庭のストレス、うつ病や適応障害など精神的な疾患、身体の病気、生活習慣などが挙げられます。不眠の改善には、ストレスの軽減、生活習慣の見直し、適度な運動も大切です。不眠を放置すると、精神的にも身体的にも疲労が蓄積します。お困りの際は、専門医へ早めに相談しましょう。
ご予約はこちら
Reservation
- 診療時間
- 9:00〜13:00 / 16:00〜19:00
- 休診日
- 水曜午後・土曜午後・日曜・祝日





